La anovulación crónica es una causa frecuente de esterilidad en la mujer. Aunque las cifras de incidencia pueden variar según los distintos estudios, se detectan problemas en la ovulación en al menos el 25% de los casos de esterilidad. Por ello, el diagnóstico y posterior tratamiento de dicha causa es esencial en la consulta de esterilidad .
Además de la esterilidad, la anovulación puede presentarse con diferentes manifestaciones clínicas como son la amenorrea (ausencia de menstruación), baches amenorreicos (periodos prolongados sin menstruación), menstruaciones irregulares (ciclos con longitudes variables tanto cortos como largos) e hirsutismo (aumento del vello corporal y aparición en zonas donde habitualmente no está presente).
Las pacientes anovulatorias deben recibir siempre tratamiento aunque no estén buscando embarazo, ya que este estado puede aumentar el riesgo de carcinoma de endometrio y muy probablemente de mama. También puede asociarse en algunos casos hiperinsulinemia (aumento de la insulina en sangre) y a hiperandrogenismo (aumento de los andrógenos u hormonas masculinas en sangre ), y esto aumenta el riesgo de enfermedad cardiovascular y diabetes mellitus. Esto último es más frecuente en el cuadro de ovarios poliquísticos.
Se ha llegado a afirmar que la única evidencia cierta de ovulación es la gestación. Con esto se intenta transmitir que aunque en un alto porcentaje de casos existen suficientes datos tanto clínicos como analíticos de sospecha de anovulación, se dan casos de anovulación “subclínica” donde tanto las analíticas de estudio hormonal como las ecografías ginecológicas básicas no nos informan de este problema. Además la paciente puede tener menstruaciones normales y regulares y no presentar ningún otro tipo de síntoma. Por lo tanto, debemos ir más lejos en el estudio del ciclo menstrual incluso en los casos de menstruaciones regulares.
¿Qué aporta la Naprotecnología en la anovulación?
La Naprotecnología aporta una serie de protocolos analíticos y de seguimiento ecográficos, gracias a los cuales se pueden detectar problemas ovulatorios que no pueden ser detectados en los estudios básicos de fertilidad.
El aprendizaje por parte de la paciente del Método Creighton durante 2 ciclos o 2 meses en caso de pacientes con amenorrea es necesario para la correcta aplicación de estos protocolos de estudio y la consecución de un diagnóstico más exacto.
Dicho método se basa en las observaciones diarias por parte de la paciente de un indicador básico de fertilidad como es el moco cervical, que puede ser observado en la vulva de la mujer y que irá variando en sus características a lo largo del ciclo. Estas variaciones en el moco cervical y en la sensación que produce en la vulva nos dan una información muy importante acerca de lo que puede estar pasando en el interior del cuerpo de la mujer y nos guían en la realización de pruebas diagnósticas y en la eficacia de los posibles tratamientos que la mujer reciba según el diagnóstico. El aprendizaje del método continuará durante algunos ciclos más para asegurar que la paciente sabe interpretar de forma fehaciente los datos que debe ir apuntando en la gráfica.
Estas gráficas, por sí mismas, nos van a hacer sospechar de posibles ciclos anovulatorios o con problemas de la ovulación, así como de probables alteraciones en los niveles hormonales a lo largo del ciclo. Además, una vez pautado el tratamiento la gráfica nos va a dar información sobre la eficacia de dicho tratamiento en la restauración de la función ovárica y en el control de la ovulación por parte del ginecólogo .
Fisiología de la ovulación
Para que la ovulación ocurra de una manera normal se requiere una coordinación total de todos los niveles que intervienen en el ciclo ovulatorio: el eje hipotálamo-hipofisario (en el sistema nervioso central), las señales de retroalimentación y las respuestas a nivel del ovario. Todo este sistema es un complejo mundo de hormonas: algunas de ellas relacionadas con el ciclo menstrual de una forma directa (GnRH, FSH, LH, Estrógenos, Progesterona, Prolactina, Andrógenos, Inhibina, Activina …..); y otras que, con otras funciones, también influyen en el ciclo menstrual (insulina, hormonas tiroideas, hormonas suprarrenales ….). Además, existen otras sustancias que no son hormonas clásicas, como los distintos factores de crecimiento, prostanglandinas, otras relacionadas con el sistema inmunitario, etc. que repercuten también en el proceso ovulatorio.
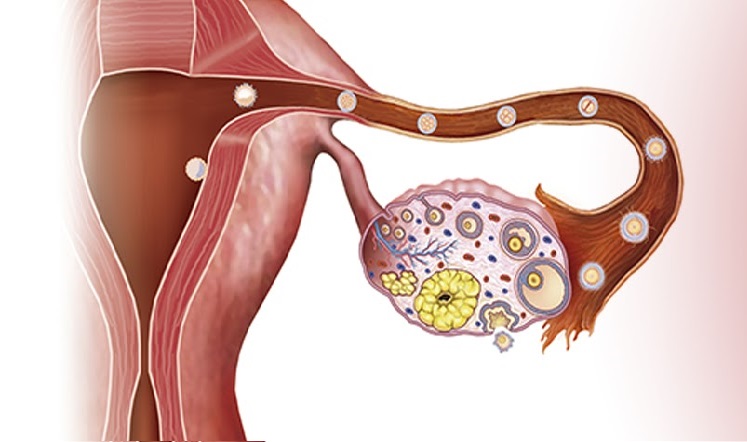
Por otro lado, es fundamental que el ovario disponga de una buena reserva ovárica, es decir, que tenga un número suficiente de óvulos que poder ovular a lo largo de toda la vida fértil. Cíclicamente, a lo largo del periodo fértil de la mujer, se produce la liberación de un ovocito tras la ruptura de un folículo maduro en el ovario. Este folículo maduro es la etapa final del proceso de selección y maduración de los folículos antrales que desde el nacimiento ya porta el ovario. Si este ovocito es fecundado se produce un embarazo; y si no lo es, habitualmente se produce la menstruación.
Una vez ocurrida la menopausia, los ovarios se quedan sin folículos, por lo que no tendrán ya capacidad de realizar nuevas ovulaciones y la mujer entra en una etapa de esterilidad fisiológica normal, desapareciendo la menstruación de forma permanente.
No obstante, existen unos años de transición que se caracterizan por la irregularidad de los ciclos menstruales, en los que se produce un aumento de ciclos anovulatorios o con ovulaciones patológicas que son mayoritariamente infértiles. Esto suele ocurrir de manera fisiológica a partir de los 40 años, pero puede comenzar antes. Por regla general suele comenzar entre 8 y 2 años (una media de 4 años) antes de que tenga lugar la menopausia. En este periodo se produce una aceleración de la pérdida de folículos ováricos.
Una manera de conocer cual es la reserva ovárica que le queda a una mujer es a través de la determinación de los niveles de la hormona antimulleriana (HMA), la FSH en sangre y el contaje de folículos antrales por ecografía. Cuando comienza a bajar la reserva ovárica observamos, por tanto, que la HMA baja, la FSH comienza a subir sutilmente, los niveles de estrógenos pueden encontrarse dentro del rango normal o incluso elevados, y el número de folículos antrales disminuye. .
Las manifestaciones clínicas de la anovulación varían de unas pacientes a otras, y van desde mujeres que se encuentra asintomáticas (en los casos más leves) a irregularidades menstruales, hemorragias disfuncionales, cuadros de amenorrea prolongados o incluso ausencia de menstruación (amenorrea primaria) en los casos más graves.
Causas de la anovulación crónica y amenorrea
Las causas hay que buscarlas en las distintas estructuras anatómicas y fisiológicas que participan en el ciclo menstrual. Podemos agruparlos en cuatro bloques o compartimentos:
1.- En primer lugar habría que estudiar los trastornos del canal genital y del útero.
Hay circunstancias clínicas que ocasionan ausencia de menstruaciones (amenorrea) pero que no son secundarias a anovulación, y que deben ser estudiadas previamente para proporcionar tratamiento específico.
Un ejemplo de esto es el Síndrome de Asherman que consiste en las destrucción del endometrio con adherencia de la pareces uterinas que se produce generalmente tras un legrado o intervención uterina agresiva, y que genera la falta de menstruación en la mujer que tiene, sin embargo, su ovulación conservada.
Otros ejemplos dentro de este grupo se encuentran las malformaciones congénitas de los órganos genitales (anomalías müllerianas, agenesia mülleriana) o la insensibilidad a los andrógenos (feminización testicular).
2.- Un segundo compartimento de estructuras a estudiar lo constituye el propio ovario.
Dado que en el ovario es donde se producen los ovocitos los trastornos ováricos llevan acarreados con frecuencia problema en la ovulación.
Las patologías ováricas que causan insuficiencia ovárica puede tener un origen genético o congénito (Síndrome de Turner, mosaicismos en los cromosomas sexuales, disgenesia gonadal XY, cromosoma X fragil, síndrome de ovario resistente …). Pero no siempre es así, por ejemplo puede ser secundarias a tratamientos previos con radioterapia o quimioterapia.
Las patologías más graves pueden ser causa de amenorrea primaria (pacientes que no han tenido nunca menstruación) pero en otra ocasiones la amenorrea es secundaria (la menstruación desaparece pasado un periodo de tiempo) a una insuficiencia ovárica prematura .
La insuficiencia ovárica prematura es una entidad clínica relativamente frecuente. En estos casos se produce un agotamiento precoz de la reserva de folículos ováricos. Aproximadamente un 1% de las mujeres experimentarán insuficiencia ovárica antes de los 40 años. No se suele identificar la causa aunque lo más probable es que sea de origen genético. En algunos casos logramos identificar el problema en los cromosomas sexuales, pero también podría provenir de un proceso autoinmune, a causa de una infección, o de una agresión externa por irradiación o quimioterapia. La edad de aparición suele variar de unos casos a otros y depende de la cantidad de folículos que no se hayan destruido. Resulta útil para el proceso diagnóstico y de tratamiento considerar a estas mujeres como si estuvieran ya dentro un proceso perimenopáusico y explicarles muy bien la situación al margen de la edad que presenten. Habría que recordar también que estas mujeres pueden no ser definitivamente estériles ya que hay casos documentados de recuperación de la actividad ovulatoria en pacientes con cariotipos normales o incluso pueden darse ovulaciones espontáneas ocasionales. No se puede excluir la posibilidad de embarazo de una forma definitiva.
Hay que reseñar que cuando una mujer acude por esterilidad y/o trastornos mestruales a consulta lo que más frecuentemente observamos en la ecografía ovárica es la presencia de unos ovarios de aspecto poliquístico. En décadas anteriores se consideraba que los ovarios poliquísticos eran un síndrome causante de anovulación, pero hoy en día se sabe que este tipo de ovarios son más bien la consecuencia anatómico-fisiológica del propio estado de anovulación crónica. El origen de esta anovulación puede situarse (y así se aprecia con frecuencia) fuera del propio ovario. No profundizo aquí en este cuadro clínico ya que se dedicará un artículo especial al Ovario Poliquístico.
3.- Un tercer bloque de causas de anovulación y amenorrea hay que buscarlas en las alteraciones endocrinas de la adenohipófisis.
Hemos de recordar que en la adenohipofisis se produce diferentes hormonas: GH u hormona del crecimiento, la prolactina, la ACTH u hormona adrenocorticotropina, la TSH u hormona tiroestimulantes, la LH u hormona luteinizante y la FSH u hormona foliculoestimulantes; todas ellas implicadas, en mayor o menor medida en el proceso ovulatorio (además de tener cada una de ellas otras funciones específicas). Es por tanto fundamental contar con un buen funcionamiento a nivel hipofisario para que la ovulación se produzca.
La sintomatología clínica que encontraremos en la patología adenohipofisaria dependerá, por tanto, del grado en que se vea afectada la funcionalidad hormonal, total o parcial, de esta glándula, además de la repercusión que tenga (por ejemplo en los casos de los tumores) sobre las estructuras vecinas (cefaleas ,problemas de visión por compresión del quiasma óptico).
Los tumores de hipófisis son frecuentes, aunque en su mayoría son benignos y en muchos casos asintomáticos. Otras patologías que podemos encontrar en la hipófisis son los quistes, granulomas tuberculosos, nódulos de sarcoidosis y depósitos de grasa que pueden comprimir la hipófisis y afectarla en su funcionamiento. También podemos encontrarnos con el síndrome de silla turca vacía o el Sindrome de Sheehan (infarto agudo y necrosis de la hipófisis por hemorragia y shock postparto).
Los tumores hipofisarios más frecuentes, más del 50% del total, son los adenomas secretores de prolactina o prolactinomas (macroadenomas si superan los 10 mm y microadenomas si no los superan). La función principal de la prolactina es la de estimular la producción de leche materna tras el parto. Las manifestaciones clínicas de la hiperprolactinemia son alteraciones mestruales como fases lúteas reducidas, anovulación o amenorrea, aunque tampoco es infrecuente (entre el 40-80 %) de los casos la presencia de galactorrea (secreción de leche, habitualmente bilateral) bien de forma espontánea o tras la expresión mamaria.
Los prolactinomas no son la única causa del aumento de la prolactina. Es importante señalar aquí que muchos fármacos (neurolépticos, antidepresivos, antihipertensivos, opioides,…) puede elevar la secreción de esta hormona, al igual que lo hacen la situaciones de estrés, el abuso de cafeína y otras sustancias estimulantes. Es importante detectar la hiperprolactinemia porque suele responder muy bien a la medicación (aunque esté producida por un macroadenoma importante; a veces precisan tratamiento quirúrgico) y los ciclos ovulatorios se recuperan con facilidad.
Tras haber comentado la importancia, por su alta frecuencia, de la hiperprolactinemia en la ovulanción, corresponde ahora centrarnos brevemente en la FSH y LH. Estas se conocen como gonadotropinas u hormonas que se encargan de estimular el función ovárica. Su buen funcionamiento es, por tanto, primordial. La ausencia o disminución de la secreción de FSH y LH suele ocurrir de forma secundaria a la falta de estimulación de la hipófisis por parte de la hormona reguladora secretada en hipotálamo. Los casos de destrucción importante de la hipófisis por isquemia o tumor son raros y podrían tener consecuencias importantes para la vida además de la amenorrea. Su ausencia en la etapa prepuberal podrían dar lugar a hipogonadismo -hipogonadotropo con retraso o ausencia del desarrollo sexual normal de la persona.
4,- El cuarto y último compartimento lo constituyen los trastornos de una parte del sistema nervioso central conocido como hipotálamo.
Las pacientes con amenorrea hipotalámica presentan un defecto en la secreción pulsátil de la GnRH. Y como esta hormona regula la producción de hormonas las hipofisarias FSH y la LH, los casos de supresión grave de la secreción de GnRH presentarán ausencia de menstruación, niveles bajos o normales de gonadotropinas (FSH y LH), imagen hipofisaria normal y ausencia de sangrado por deprivación con la progesterona. Si la supresión es moderada puede causar anovulación con irregularidades menstruales. Y si la supresión leve suele producir alteraciones de la fase lútea.
Hay evidencias experimentales que indican que la hormona liberadora de corticotropina (CRH) inhibe la secreción de gonadotropinas, probablemente porque aumenta la secreción de opiodes (beta -endorfinas) y dopamina endógenos. Es posible que el estrés irrumpa en la función reproductora por esta vía. Por tanto, las pacientes que se encuentra en situaciones de estrés mantenidas, realizan ejercicio físico extenuante (como en deportistas de alta competición, bailarinas ….) o con pérdida de peso aguda e importante pueden presentar alteraciones menstruales por este mecanismo.
Otros cuadros que frecuentemente se asocian a amenorrea hipotalámica son los trastornos alimenticios (anorexia y bulimia). Una delgadez excesiva puede provocar trastornos ovulatorios y cese de las menstruaciones. El cuadro suele remitir con una buena alimentación, aumento de peso y ayuda psicológica .
Siguiendo con causas hipotálmicas, mencionar un defecto genético hereditario muy raro, el Síndrome de Kallmann, que suelen cursar con amenorrea y anosmia (no menstrúan y no pueden percibir olores). Estas personas podrían ovular y conseguir embarazo con tratamiento. Otros casos muy raros y que responderían peor al tratamiento sería la hipoplasia suprarrenal que provoca en los supervivientes un déficit de secreción de GnRH .
Importancia de la Naprotecnología en los casos de anovulación crónica y otros problemas ovulatorios
La Naprotecnología nos aporta una clasificación de desórdenes ovulatorios que son diagnosticados mediante seguimiento ecográfico en unos días determinados del ciclo. Estos días se calculan a partir de los datos obtenidos de la gráfica que proporciona la paciente que ha sido previamente instruida en el método Creighton como hemos referido anteriormente.
Una ovulación normal detectada por ecografía debe ocurrir cuando el folículo alcanza un tamaño mayor o igual a 19 mm y dentro de dicho folículo se evidencia el llamado Cúmulo Ooforo. Este cúmulo ooforo es el lugar donde se aloja el ovocito dentro del folículo, rodeado por unas células que le hacen de nodriza desde el periodo fetal (células de la granulosa). Se debe confirmar que la ruptura de este folículo es total, que el cúmulo ooforo ha sido expulsado y que se ha formado un cuerpo lúteo en las siguientes 24 h.
Pero podemos encontrarnos con trastornos de la ovulación de diferentes tipos :
– Foliculos maduros mayores o iguales a 19 mm sin cumulo ooforo evidente o con cúmulo ooforo que queda retenido tras la ruptura folicular.
– Folículos luteinizados sin ruptura ,con o sin Cumulo ooforo.
– Folículos inmaduros que rompen con un tamaño menor de 19 mm, con o sin cúmulo ooforo
– Folículos cuya ruptura es parcial y la disminución del volumen es menor o igual a 7.5 mm. Pueden tener o no cúmulo ooforo y en caso de tenerlo puede quedar retenido.
Rotura retardada del folículo durante más de 48 h. Dichos folículos alcanzan la ruptura total pero el proceso dura mas tiempo.
– Afolicularismo o ausencia de folículo que alcance los 15 mm.
Estos trastornos ovulatorios suelen ir acompañados de alteraciones hormonales a lo largo del ciclo. Muchos de ellos pueden disminuir las posibilidades de embarazo o incluso anularlas por completo.
Este tipo de problemas ovulatorios en la mayoría de los casos no presentan manifestaciones o como mucho trastornos leves del ciclo menstrual y no son habitualmente diagnosticados ni tratados fuera del ámbito de la Naprotecnología. La importancia de la Naprotecnología en este tipo de casos que pasan desapercibidos en la mayoría de las consultas de fertilidad es innegable ya que además cuenta también con un protocolo de actuación y tratamiento para cada uno de los trastornos ovulatorios que se puedan diagnosticar.
Si tienes anovulación, amenorrea u otros trastornos de ovulación y problemas de fertilidad, te recomendamos solicitar una primera cita gratuita con nuestros expertos para estudiar tu caso (llámanos al 911 278 795).
Dra. Olga Calderón.
Ginecóloga especialista en Naprotecnología de FERTILITAS.

Comentarios recientes